Cardiologie
- defecte septale ventriculare
- anatomie
- Fiziopatologie
- prezentări clinice
- efectuarea diagnosticului
- Istorie Naturală
- Management
- Patent Ductus Arteriosus Anatomy
- Anatomy
- Fiziopatologia
- prezentări clinice
- efectuarea diagnosticului
- Istoria Naturală și managementul
- defecte septale atriale (ASDs)
- anatomie
- Fiziopatologie
- prezentare clinică
- efectuarea diagnosticului
- Management
- Defect Atrioventricular (AVSD)
- anatomie
- Fiziopatologie
- prezentări clinice
- efectuarea diagnosticului
- managementul
defecte septale ventriculare
defectele septale ventriculare izolate (VSD) constituie 25-30% din toate bolile cardiace congenitale (CHD) la copii. VSD poate fi prezent în 50% din CHDs, cum ar fi tetralogia Fallot, ventriculul drept cu ieșire dublă, truncus arteriosus și altele.
anatomie
aproximativ 70% din toate VSD-urile sunt prezente în porțiunea membranoasă a septului inter-ventricular, aproximativ 20% sunt în porțiunea musculară, iar defectele rămase sunt fie la porțiunile de intrare, fie la cele de ieșire ale septului ventricular. VSD de intrare este de obicei o parte a defectului septal atrioventricular (canalul AV). Ieșirea (supra-cristal) VSD este mai frecventă (aproximativ 20%) în populația orientală (sau populația din Asia de Est).
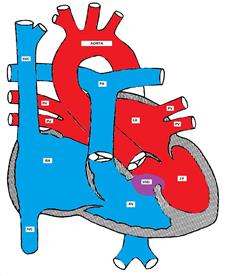
Figura care prezintă un defect septal ventricular
Fiziopatologie
cu un VSD de dimensiuni mici, „VSD restrictiv”, direcția și magnitudinea șuntului depind pe dimensiunea VSD și gradientul de presiune dintre ventriculele stângi și drepte. Natura restrictivă a VSD menține gradientul de presiune între cele două ventricule.
cu o VSD mare, gaura nu este restrictivă și presiunea în ambele ventricule este aproape egală. Direcția și magnitudinea șuntului depind de diferența relativă dintre rezistențele vasculare pulmonare și sistemice. În viața fetală, rezistența pulmonară este mai mare decât rezistența sistemică. Pe măsură ce plămânii se extind odată cu prima respirație, rezistența pulmonară scade semnificativ și fluxul pulmonar crește. Rezistența pulmonară continuă să scadă până la atingerea raportului normal al adulților de 1:10 cu 4-8 săptămâni (vezi figura).
șuntul prelungit mare de la stânga la dreapta duce la o creștere treptată a presiunii pulmonare, iar hipertensiunea pulmonară se dezvoltă în cele din urmă. Pe măsură ce diferența de presiune dintre sistemele sistemice și pulmonare scade, fluxul de-a lungul șuntului scade și el. Dacă rezistența vasculară pulmonară depășește rezistența vasculară sistemică, direcția șuntului se inversează și se dezvoltă cianoza (sindromul Eisenmenger). Acest lucru se poate dezvolta în decurs de doi ani la copiii sănătoși și în decurs de un an la pacienții cu sindrom Down.
prezentări clinice
copiii cu VSD mici sunt de obicei asimptomatici. Un murmur cardiac holosistolic sau decrescendo descoperit întâmplător este cea mai comună prezentare. Murmurul este frecvent descoperit la vârsta de 2-4 săptămâni pe măsură ce rezistența vasculară pulmonară scade și diferența de presiune dintre cele două ventricule devine remarcabilă (figura). Intensitatea Murmurului este invers proporțională cu dimensiunea VSD din cauza turbulenței crescute și a vitezei de curgere produse de un defect mai mic. Un fior poate fi palpabil în unele cazuri. Defectul poate fi suficient de mic pentru a se închide aproape la sfârșitul unui murmur de decrescendo sistolic.
un copil cu VSD mare poate fi asimptomatic în primele zile / săptămâni de viață până când rezistența vasculară pulmonară scade. Pe măsură ce rezistența pulmonară scade, șuntul de la stânga la dreapta crește. Ventriculul drept este astfel supus unei presiuni ridicate și devine hipertrofiat, în timp ce atriul stâng și ventriculul stâng primesc mai mult volum și se dilată. Atriul drept nu este de obicei afectat. Insuficiența cardiacă congestivă (CHF) se poate dezvolta și se prezintă ca tahicardie, tahipnee, dispnee de efort, respirație și transpirație în timpul hrănirii. Creșterea copilului este, de asemenea, adesea întârziată din cauza aportului caloric slab. La unii sugari, în special la cei cu sindrom Down, rezistența vasculară pulmonară poate să nu scadă semnificativ. Este posibil ca acești sugari să nu dezvolte ICC, dar prezintă un risc crescut de a dezvolta hipertensiune pulmonară. Acestea pot necesita intervenții chirurgicale anterioare pentru a preveni agravarea hipertensiunii pulmonare și dezvoltarea timpurie a sindromului Eisenmenger.
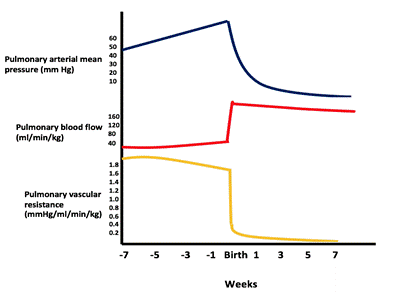
Figura care arată scăderea presiunii/rezistenței vasculare pulmonare și creșterea fluxului sanguin pulmonar după naștere
efectuarea diagnosticului
- se aude un murmur holosistolic la granița sternală stângă din cauza turbulențelor de-a lungul VSD. Intensitatea Murmurului este invers proporțională cu magnitudinea șuntului; cu cât șuntul este mai mic, cu atât murmurul este mai puternic și invers.
- un murmur sistolic decrescendo (timpuriu) poate indica o VSD mică și de închidere. Există un flux diminuat în ultima parte a sistolei și nu se aude niciun murmur.
- se poate auzi un murmur apical mid-diastolic (rumble) datorită fluxului crescut de-a lungul valvei mitrale (stenoză mitrală relativă). Acest lucru indică faptul că VSD este suficient de mare pentru a provoca un flux sanguin pulmonar excesiv și acest lucru indică clinic insuficiență cardiacă congestivă (CHF). Acest ICC nu se datorează disfuncției pompei ca la adulți, ci datorită fluxului sanguin pulmonar crescut.
- un murmur diastolic timpuriu auzit la marginea sternală din stânga sus într-o poziție așezată ar putea fi auzit într-un mic VSD membranos sau supra-cristal. Aceasta indică insuficiența aortică datorată prolapsului unuia dintre cuspidele valvei aortice în VSD secundar aspirației create de jetul de mare viteză (efect Venturi).
- un P2 puternic cu despicare îngustă a S2 indică creșterea presiunii vasculare pulmonare și a rezistenței care ar determina închiderea precoce a valvei pulmonare.
- un murmur diastolic timpuriu datorat insuficienței pulmonare poate fi auzit dacă se dezvoltă hipertensiune pulmonară.
- hipertensiunea pulmonară diminuează fluxul sanguin pulmonar și face CHF puțin probabil (luna de miere înainte de dezvoltarea sindromului Eisenmenger).
- cardiomegalia și hepatomegalia pot fi prezente dacă CHF este prezent.
- radiografiile toracice pot prezenta cardiomegalie și vascularizație pulmonară crescută.
- EKG reflectă starea hemodinamică și poate prezenta RVH, mărirea atriului stâng și mărirea ventriculului stâng (EKG nu este foarte sensibil în diferențierea LVH de dilatarea LV). Atriul drept este de obicei neafectat.
- ecocardiograma arată locația, tipul și dimensiunea VSD. De asemenea, poate estima gradientul de presiune pe VSD. Efectele hemodinamice ale VSD asupra diferitelor camere pot fi elucidate. De asemenea, este important să se caute insuficiență aortică (în special în VSD membranos și supra-cristal) care poate indica o deteriorare timpurie a valvei aortice.
- cateterizarea cardiacă este rareori necesară, dar poate măsura presiunea/rezistența pulmonară și poate ajuta la determinarea reactivității (și, prin urmare, a operabilității) vasculaturii pulmonare în caz de hipertensiune pulmonară.
Istorie Naturală
în timp ce mai mult de jumătate din VSD-urile mici și mijlocii se închid spontan, doar aproximativ 10% din VSD-urile mari se închid spontan. VSD muscular se închide prin creșterea musculară. VSD membranoasă se închide prin țesutul prospectului valvei tricuspide vecine care formează un anevrism care devine treptat endotelializat. Este puțin probabil ca VSD-urile de intrare și supra-cristal (ieșire) să se închidă spontan. La pacienții neoperați cu VSD mare, sindromul Eisenmenger se poate dezvolta în decurs de doi ani, dar se poate dezvolta mai devreme de un an la pacienții cu sindrom Down. Acest lucru ar putea fi atribuit creșterii densității vasculare/alveolare și secreției crescute de endostatină la pacienții cu sindrom Down.
Management
copiii asimptomatici cu VSD de dimensiuni mici sau medii au nevoie doar de îngrijire de susținere, cu speranța că VSD se va închide în primii câțiva ani de viață. Dacă se dezvoltă CHF, tratamentul constă în diuretice, agenți de reducere a încărcăturii, cum ar fi inhibitorii ECA și, eventual, digoxină. Insuficiența cardiacă în șunturile de la stânga la dreapta se datorează supraîncărcării volumului circulației pulmonare. Acest lucru este în contrast cu adulții cu infarct miocardic în care insuficiența cardiacă se datorează disfuncției pompei. La adulții cu insuficiență cardiacă, digoxina este utilizată pentru a îmbunătăți funcția pompei. Cu toate acestea, dacă digoxina este utilizată în tratamentul CHF datorită șuntului de la stânga la dreapta, funcționează în primul rând pentru efectul său colinergic pentru a scădea ritmul cardiac. Restricția fluidelor trebuie evitată, deoarece reduce aportul caloric și întârzie creșterea.
terapia cu oxigen trebuie de asemenea evitată, deoarece este un vasodilatator pulmonar și un vasoconstrictor sistemic. Asta ar agrava șuntul de la stânga la dreapta și simptomele CHF. Pacienții cu ICC persistentă sau cei care dezvoltă hipertensiune pulmonară necesită închiderea chirurgicală a VSD. Dacă un pacient nu este un candidat potrivit pentru o intervenție chirurgicală, trebuie luată în considerare bandarea arterei pulmonare până când se poate face o intervenție chirurgicală (de obicei în primul an de viață). Recent, tehnicile trans-cateter au fost utilizate pentru a închide VSD-urile (în special VSD-urile musculare).
Patent Ductus Arteriosus Anatomy
Anatomy
ductus arteriosus, format din arcul aortic embrionar 6, conectează aorta la artera pulmonară. În mod normal, se închide în câteva zile după naștere. O tensiune ridicată a oxigenului și o scădere a prostaglandinelor endogene sunt factori importanți în inducerea închiderii ductale. Din același motiv, inhibitorii prostaglandinei sintetazei, cum ar fi indometacinul, sunt eficienți în inducerea închiderii ductale și sunt utilizați în mod obișnuit în perioada neonatală, în special la sugarii prematuri.
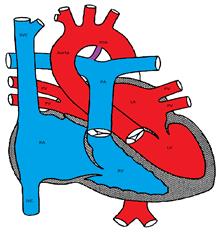
Figura care prezintă un canal arterial patentat
Fiziopatologia
eșecul închiderii canalului arterial duce la modificări hemodinamice similare cu cele observate în VSD. Direcția și întinderea șuntului în PDA depinde de mărimea PDA și de rezistențele vasculare sistemice și pulmonare relative.
prezentări clinice
PDA este mai frecventă la femei, sugari prematuri, pacienți cu Sindrom Down și sindrom rubeolic congenital. Simptomele sunt similare cu cele găsite în VSD și depind de mărimea șuntului și direcția de curgere. În timp ce un PDA mic este de obicei asimptomatic, un PDA mare cu șunt semnificativ de la stânga la dreapta poate duce la CHF și, eventual, hipertensiune pulmonară.
efectuarea diagnosticului
- la copiii mai mari, PDA produce în mod clasic un murmur continuu sau „mecanic” datorită fluxului de-a lungul șuntului pe tot parcursul ciclului cardiac. La nou-născuți, în special la cei născuți prematur, murmurul poate fi auzit numai în timpul sistolului, deoarece presiunea arterială pulmonară mai mare diminuează fluxul în timpul diastolului.
- se poate auzi un murmur apical mid-diastolic din cauza fluxului crescut prin valva mitrală (stenoză mitrală relativă). Acest lucru înseamnă, de obicei, un PDA mare și este adesea asociat cu CHF.
- presiunea pulsului larg indică un șunt mare de la stânga la dreapta datorită unei scăderi bruște a presiunii diastolice.
- într-un PDA mic, EKG este de obicei normal. Într-un PDA mare, EKG va demonstra hipertrofia ventriculului drept, mărirea ventriculului stâng și a atriului stâng datorită supraîncărcării volumului.
- radiografiile toracice pot prezenta vascularizație pulmonară crescută și cardiomegalie datorită extinderii atriului stâng și a ventriculului stâng. Dimensiunea inimii ar putea fi normală dacă șuntul este mic.
Istoria Naturală și managementul
PDA de dimensiuni mici și moderate se închid adesea spontan, în special la sugarii la termen. PDA la sugarii prematuri poate necesita tratament cu indometacin (în primele 2-4 săptămâni de viață) sau ligare chirurgicală. Dispozitivul Transcatheter de închidere a PDA este frecvent utilizat la copiii mai mari.
defecte septale atriale (ASDs)
anatomie
defectele septale atriale implică multe părți diferite ale septului atrial. Defectul septului secundar este cel mai frecvent și cuprinde 6-10% din totalul CHD. Acesta este situat în fosa ovalis, în locația foramen ovale. Defectul septal primum este considerat o formă parțială de defect septal atrioventricular. Celelalte tipuri de ASD „mai puțin frecvente” sunt sinusul venosus și ne-acoperișul sinusului coronarian.
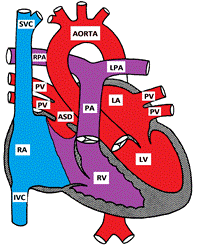
Figura care prezintă un Defect septal Atrial secundar
Fiziopatologie
deoarece diferența de presiune dintre cele două atrii este mică, nu este generată nicio turbulență de curge peste ASD. În TSA moderată până la mare, direcția și magnitudinea șuntului în TSA depind de conformitatea relativă a ventriculului drept și stâng. În copilăria timpurie, conformitatea ventriculului drept este scăzută, iar șuntul peste ASD este mic. Pe măsură ce conformitatea ventriculului drept crește, șuntul de la stânga la dreapta crește. Dacă conformitatea ventriculului drept scade, mai târziu în viață, șuntul scade. Șuntul se poate inversa în cele din urmă dacă pacientul dezvoltă hipertensiune pulmonară și sindrom Eisenmenger. Acest lucru durează de obicei câteva decenii pentru a se dezvolta.
prezentare clinică
TSA este de obicei asimptomatică și prezintă de obicei un murmur cardiac la vârsta preșcolară. CHF se dezvoltă rar la pacienții cu ASD mare. Întinderea atrială dreaptă poate provoca aritmii atriale. Supraîncărcarea prelungită a volumului plămânilor provoacă în cele din urmă hipertensiune pulmonară, care poate dura 4 până la 5 decenii pentru a se dezvolta.
efectuarea diagnosticului
- se poate auzi un murmur de ejecție sistolică în zona pulmonară datorită fluxului crescut de-a lungul valvei pulmonare (stenoză pulmonară relativă).
- un murmur diastolic mediu poate fi auzit la marginea sternală din stânga jos datorită fluxului crescut de-a lungul valvei tricuspide. Acest murmur este rar auzit, deoarece inelul valvei tricuspide este mai mare decât inelul valvei pulmonare. Un murmur al valvei tricuspide indică faptul că pacientul este în CHF din cauza unui șunt mare de la stânga la dreapta.
- nu se dezvoltă Niciun murmur datorită fluxului de-a lungul ASD, deoarece există doar un gradient minim de presiune între cele două atrii și nu se generează turbulențe.
- o divizare largă a S2 se datorează închiderii întârziate a P2 secundar fluxului crescut de-a lungul valvei pulmonare.
- divizarea S2 este „fixă” și nu variază în funcție de respirație. Acest lucru se datorează efectelor diminuate ale ciclului respirator asupra volumului ventriculului drept. În inspirație, revenirea venoasă la atriul drept crește și împiedică șuntul de la stânga la dreapta peste ASD. La expirare, revenirea venoasă la atriul drept scade și șuntul peste ASD crește. În ambele cazuri, volumul de sânge din ventriculul drept este crescut și rămâne neschimbat atât în inspirație, cât și în expirare.
- EKG poate demonstra extinderea atriului drept, întârzierea conducerii ventriculului drept (bloc de ramură dreaptă incompletă), dilatarea ventriculului drept și abaterea axei drepte.
- radiografia toracică arată o vascularitate pulmonară crescută, mărirea atriului drept și a ventriculului drept.
Management
majoritatea pacienților cu TSA sunt asimptomatici și nu este necesară o gestionare medicală specifică. Managementul Medical (ca în VSD) poate fi necesar dacă CHF este prezent. Închiderea Trans-cateter este metoda preferată de închidere a asds secundum. Închiderea chirurgicală poate fi necesară la pacienții cu TSA secundară mare care nu poate fi închisă trans-cateter sau alte tipuri de TSA, deoarece este puțin probabil să se închidă spontan.
Defect Atrioventricular (AVSD)
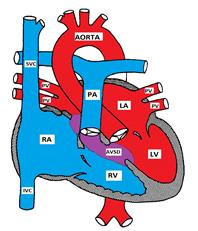
Figura care prezintă un Defect septal Atrioventricular
AVSD apare la 2% din toate CHD și este mai prevalent la pacienții cu sindrom Down. Patruzeci la sută dintre copiii cu sindrom Down au CHD și 40% din defecte sunt forme de AVSD
anatomie
defectul septal Atrioventricular este, de asemenea, cunoscut sub numele de defectul pernei endocardice (ECD) și canalul atrioventricular (AVC). Se compune dintr-o varietate de defecte ale pernelor endocardice care formează partea inferioară a septului atrial, partea superioară (intrarea) septului ventricular și părțile mediale ale supapelor AV.
există 4 tipuri posibile:
a) AVSD parțial (primum ASD) constă dintr-un defect în partea inferioară a septului atrial și este de obicei asociat cu o fisură în prospectul mitral anterior care provoacă insuficiență mitrală. Septul ventricular este de obicei intact.
b) AVSD complet are un defect care se extinde de la partea inferioară a septului atrial la partea superioară (intrare) a septului ventricular. Valvele mitrale și tricuspide își pierd punctele de ancorare în septul ventricular și sunt în schimb atașate una de cealaltă, formând o supapă AV comună care depășește septul ventricular.
c) AVSD intermediar este similar cu AVSD complet, dar are 2 supape AV cu un ASD primum și un VSD de admisie mare.
d) AVSD tranzitoriu este similar cu AVSD intermediar, dar VSD este mic.
Fiziopatologie
fiziopatologia depinde de leziunea predominantă (atrial vs ventricular). Există un șunt de la stânga la dreapta la nivelul atrial datorită creșterii conformității relative a ventriculului drept care duce la extinderea atriului drept. Extinderea atriului stâng apare din cauza insuficienței mitrale secundare cleftului valvei mitrale. Există un grad diferit de hipertensiune pulmonară, deoarece vasculatura pulmonară este expusă la excesul de volum de sânge la presiuni mai mari. Hipertensiunea pulmonară se poate dezvolta în primii doi ani la pacienții normali și în primul an la pacienții cu sindrom Down.
prezentări clinice
prezentarea clinică a AVSD este variabilă și depinde de mărimea defectului și de gradul șuntului de la stânga la dreapta. Pacienții cu AVSD complet prezintă de obicei insuficiență cardiacă congestivă în primele câteva săptămâni de viață, în timp ce cei cu AVSD parțial (primum ASD) pot fi complet asimptomatici.
simptomele CHF includ hrănirea slabă, scurtarea respirației, diaforeza în timpul hrănirii și creșterea slabă în greutate. Cianoza ușoară se poate dezvolta rar din cauza șuntului de la dreapta la stânga datorită rezistenței pulmonare crescute sau datorită fluxului preferențial al sângelui venos de la IVC la atriul stâng.
efectuarea diagnosticului
- constatările fizice sunt variabile și depind de prezența sau absența insuficienței cardiace congestive. Precordiul poate fi hiper-dinamic, iar vârful cardiac poate fi deplasat inferior și spre stânga.
- constatările auscultatorii sunt, de asemenea, variabile și pot include un murmur de ejecție sistolică datorită fluxului crescut prin valva pulmonară cu despicare largă și fixă a S2 ca în ASD. Un S2 puternic, unic, indică hipertensiune pulmonară.
- constatările auscultatorii suplimentare includ un murmur diastolic mediu la marginea sternală stângă inferioară datorită fluxului crescut prin valva tricuspidă, murmurul holosistolic apical care radiază spre axila stângă din cauza insuficienței mitrale și un murmur holosistolic al VSD.EKG se caracterizează prin deviația axei stângi datorită deplasării inferioare și posterioare a nodului AV (anatomic). De asemenea, poate prezenta hipertrofie ventriculară dreaptă (datorită presiunii crescute), mărirea atriului drept și LVH. Un interval PR prelungit (bloc cardiac de gradul I) probabil din cauza conducerii anormale a nodului AV poate fi prezent.
- radiografia toracică prezintă grade diferite de cardiomegalie și vascularitate pulmonară crescută.
- ecocardiografia este utilă în demonstrarea leziunilor anatomice și a anomaliilor asociate. Este esențial să se evalueze integritatea supapelor AV.
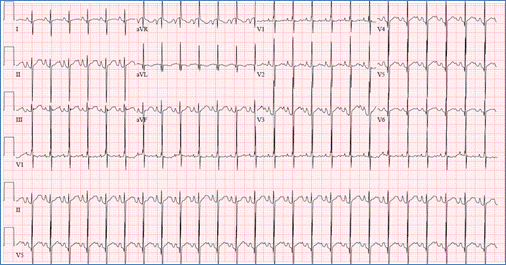
EKG care prezintă deviația superioară a axei QRS (negativă în avF) și ventriculul drept
hipertrofie în AVSD
managementul
ICC, dacă este prezent, este gestionat cu diuretice, inhibitori ECA și ocazional digoxină. O formulă cu densitate calorică ridicată trebuie utilizată fără restricții de lichid.
aproape toți pacienții cu AVSD vor avea nevoie de intervenție chirurgicală. Momentul intervenției chirurgicale depinde de mărimea pacientului, de prezența CHF, de răspunsul la managementul medical și de prezența sau absența hipertensiunii pulmonare. La pacienții asimptomatici cu AVSD parțial, intervenția chirurgicală poate fi amânată până la vârsta preșcolară. Chirurgia corectivă se efectuează, de obicei, la pacienții simptomatici cu CHF greu de rezolvat în primele câteva luni de viață. Chiar și la pacienții care răspund la managementul medical, prezența sindromului Down necesită o intervenție chirurgicală timpurie pentru a preveni dezvoltarea hipertensiunii pulmonare. Dacă intervenția chirurgicală nu poate fi efectuată la un pacient simptomatic, bandajul arterial pulmonar poate ajuta la limitarea fluxului sanguin pulmonar până când este posibilă repararea chirurgicală.