Care este cauza acestei Panuveite?
o femeie hispanică în vârstă de 37 de ani a venit la Spitalul Județean din Los Angeles/Departamentul de urgență al Universității din California de Sud plângându-se de o senzație dureroasă, arzătoare și roșeață la ochiul drept, cu vedere încețoșată. Simptomele au început cu două săptămâni mai devreme și s-au agravat până când a dezvoltat o durere de cap asemănătoare presiunii.
se plângea de sensibilitate la lumină și se confrunta cu transpirații nocturne, febră și tuse. Ea a negat pierderea recentă în greutate, modificări ale obiceiurilor intestinale, dureri în piept, dificultăți de respirație, erupții cutanate sau modificări ale senzoriului. Ea a spus că a avut o viziune normală la ambii ochi încă din copilărie până cu trei ani mai devreme, când a avut un episod similar de pierdere dureroasă a vederii la ochiul stâng. Ea și-a amintit vag folosind o picătură de ochi la acea vreme și a avut o eventuală rezolvare a iritației și a durerii, dar a rezultat o vedere slabă în acel ochi.
istoric
în plus față de durerea ochiului drept, pacientul a raportat dureri de-a lungul întregului picior stâng și a spatelui inferior timp de aproximativ un an. Ea a raportat un istoric de hipotiroidism, dislipidemie și depresie și a remarcat, de asemenea, perioade menstruale deosebit de grele. Nu avea nici o utilizare sistemică sau actuală a medicamentelor oftalmice. Istoricul familiei a fost negativ. Ea a negat consumul de tutun, alcool sau droguri ilicite. Era alergică la ibuprofen.
examinare
pacientul a fost ușor supraponderal și în nici o primejdie aparentă. BCVA a fost de 20/200+1 OD și 20/200+1 OS. Presiunea intraoculară a fost în limite normale OU. Elevii au fost de 4 mm OD și 2,5 mm OS, iar cantitatea de anisocorie a fost egală atât în lumină, cât și în întuneric. Avea un pupil reactiv lent și un defect pupilar aferent relativ (APD) OD și un pupil normal rotund și reactiv os. Luminozitatea sense OD a fost de 40% din sistemul de operare și a raportat od de desaturare roșie. Nu a putut vedea placa de culoare Ishihara OD, dar a identificat corect șase din opt plăci OS. Nu avea dureri cu mișcarea ochilor.
examinarea lămpii cu fantă OD a fost semnificativă pentru injectarea conjunctivală difuză însoțită de precipitate keratice difuze, fine și 3+ celulă de cameră anterioară. Irisul dezvoltase un fir fibrinos de-a lungul marginii pupilare, dar lentila era limpede. Segmentul anterior OS a fost de neimaginat fără dovezi de inflamație anterioară.
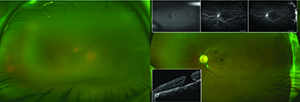
un examen dilatat a relevat o vedere neclară secundară celulei vitroase grele, uneori în aglomerări, dar nervul optic a apărut roz, ascuțit și bine perfuzat. Macula a apărut extrem de plat, vasele au apărut perfuzate, dar nu am putut vizualiza în mod adecvat periferia. Ochiul stâng nu avea o celulă vitroasă, un cap de nerv optic demarcat în mod normal, cu un smoc fibros care se extinde în vitros și o gaură maculară cu grosime completă care părea cronică. Vasele SG au fost ușor atenuate, iar la periferie au fost vizibile benzi contigue de fibroză retiniană (Figura 1).
diagnostic, Workup, tratament
această panuveită a implicat un diagnostic diferențial larg și o colecție de serologii autoimune și infecțioase (chenarul, pagina 17). B-scan ultrasonografia ochiului drept a demonstrat opacități vitroase și un profil retinal plat în toate cadranele. Angiograma fluoresceină, în timp ce de slabă calitate în ochiul drept din cauza opacității medii, a arătat colorarea periferică fără scurgeri progresive din arcada venoasă inferotemporală,
a diminuat perfuzia capilară temporală și nazală și colorarea progresivă a ridgelinei fibrotice temporal în ochiul stâng. Tomografia de coerență optică (OCT) nu a putut capta imagini în ochiul afectat din cauza opacității medii, dar a confirmat o gaură maculară de grosime completă în stadiul 4 cu o membrană epiretinală în ochiul stâng (Figura 2).
am început-o cu prednisolon topic q1h și atropină pentru a preveni sinechia și a trata fotofobia. Ea a fost de acord să se întoarcă în dimineața următoare, dar în schimb sa întors două zile mai târziu.
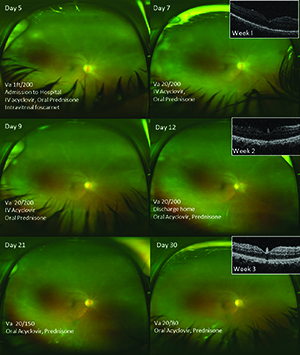
La a doua vizită, vederea ei a rămas stabilă, dar celula anterioară a scăzut la 1+ cu precipitate keratice fine persistente, difuze. Examenul dilatat a fost suficient de clar pentru a dezvălui mici pete albe periferice în periferiile inferioare și temporale, sugestive pentru toxoplasmoză sau sarcoidoză ca posibilă etiologie granulomatoasă pentru panuveita ei. Hemoleucograma completă colectată anterior cu diferențial a fost normală, cu excepția unei anemii microcitice ușoare (mai târziu prelucrată și considerată a fi datorată menoragiei). Tuberculina PPD, RPR seric și anticorpii treponemali au fost negativi și o radiografie toracică normală.
după ce am discutat despre posibila etiologie virală și riscurile tratamentului numai cu terapie cu steroizi, am prescris aciclovir 800 mg PO de cinci ori pe zi, am început prednison oral (1 mg/kg) zilnic după 24 de ore și am urmat îndeaproape în așteptarea rezultatelor de laborator rămase. La urmărire trei zile mai târziu, ANA (1:80 pătat) și HSV-2 IgG au fost semnificativ crescute, în timp ce toate celelalte serologii, inclusiv Lyme, VZV IgM, HSV IgM și HSV-1 IgG, au fost normale.
am comandat serologii VZV ,dar rezultatele au fost întârziate. Suspiciunea noastră de etiologie herpetică pe baza rezultatelor de laborator a crescut. Vederea îmbunătățită a fundului a demonstrat o albire a retinei mai evidentă și o istorie a unui eveniment probabil similar, dar rezolvat în ochiul colegului, care a dus la scăderea permanentă a vederii. Am internat-o pentru aciclovir intravenos și am continuat prednison oral 40 mg pe zi. De asemenea, am administrat o injecție intravitroasă de foscarnet. reacția în lanț a polimerazei (PCR) a unei paracenteze a camerei anterioare efectuată în ziua admiterii a fost pozitivă pentru virusul herpes simplex-2 (HSV-2). Am diagnosticat panuveita secundară HSV-2 în ochiul drept și un istoric compatibil în ochiul stâng, rezultând gaura maculară cronică secundară degenerării vitroase.
pacientul a fost ținut în spital timp de o săptămână de aciclovir IV și a primit o injecție suplimentară de foscarnet în ziua 12. Follow-up a inclus regulate 50 fotografie fundus și widefield, precum și imagistica OCT (Figura 2) pentru monitorizare. Ea continuă urmărirea, astfel încât să o putem monitoriza pentru dezvoltarea necrozei retiniene și a detașării retinei.
Discussion
Differential Diagnosis of Panuveitis
Infectious
Viral
• HSV-1, HSV-2, CMV, VZV
Bacterial
• M. tuberculosis, B. hensleae, T. palladium
Parasitic
• Toxoplasmosis
Autoimmune/Inflammatory
Systemic lupus erythematosus
Granulomatous polyangitis
Vogt-Koyanagi-Harada
Panuveitis has many potential etiologies. In the absence of medical risk factors for immune system compromise, one must maintain a broad differential throughout the workup.
panuveita virala si retinita asociata pot fi devastatoare, mai ales atunci cand sunt lasate netratate. Această prezentare este unică, având în vedere istoricul pacientului cu un episod similar la ochi, care s-a rezolvat fără intervenții, dar a dus la o gaură maculară și fibroză retiniană periferică.
deoarece pacienta noastră s-a prezentat la aproximativ două săptămâni de la debutul simptomelor, a dezvoltat o panuveită granulomatoasă impresionantă. Aici, preferăm să descriem acest lucru ca o panuveită virală, mai degrabă decât necroza retiniană acută (ARN). cu toate acestea, aceste entități există probabil pe un spectru.
criteriile standard de diagnostic pentru ARN includ focare multiple de necroză retiniană periferică, progresie rapidă fără terapie, răspândire circumferențială, vasculopatie arterială ocluzivă cu inflamație proeminentă și, eventual, neuropatie optică și sclerită dureroasă.1
pacientul nostru a demonstrat mai multe focare discrete de albire a retinei cu o răspândire circumferențială anterioară probabilă pe care nu am putut să o apreciem pe deplin din cauza inflamației semnificative în camera anterioară și vitroasă. Odată ce vitrita a fost eliminată, învelișul arteriolar a fost evident.
acest pacient a demonstrat, de asemenea, alte constatări caracteristice ARN: un APD, sens redus de luminozitate și desaturare roșie. Deși a avut simptome timp de două săptămâni înainte de vizită, nu a avut o progresie rapidă a vreunei retinochoroidopatii, posibil datorită inițierii terapiei.

Dr.Olmos este profesor asistent de oftalmologie la Universitatea din California de Sud Eye Institute și director al bursei vitreoretinal la școala de Medicină Keck a USC din Los Angeles Angeles.
Drs.Browne și Do sunt rezidenți oftalmologie la USC Eye Institute/Los Angeles County + programul USC. Dr. Rodger este un Heed și Ronald G. Michels Fellow în chirurgie Vitreoretinal la USC Eye Institute.
evaluarea PCR a fluidelor intraoculare pentru HSV, VZV și CMV ne-a îmbunătățit capacitatea de a diagnostica panuveita virală și, într-adevăr, ARN, deși lipsa inflamației ar fi putut ajuta și la diferențierea acesteia din urmă. Din punct de vedere istoric, ARN a fost asociat cu infecții cu VZV. Cu toate acestea, HSV-2 apare cu o incidență mai mare la pacienții mai tineri ca a noastră, în timp ce VZV este mai proeminent la pacienții vârstnici.2
procesele Uveitice necesită tratament specific. În etiologiile infecțioase, terapia imunosupresoare sistemică prematură poate accelera infecția, în special în tuberculoză, sifilis sau entități virale. O abordare sigură implică începerea corticosteroizilor topici pentru inflamația camerei anterioare, în timp ce se inițiază teste de laborator cu urmărire atentă.
când suspiciunea clinică este ridicată și a fost confirmată o etiologie virală, ar trebui să apară un tratament rapid, orientat, constând în antivirale sistemice și, de obicei, intravitroase. Steroizii sistemici pot urma la scurt timp după aceea. Strategia de tratament a PANUVEITEI HSV-2 a fost adoptată de la ARN.medicamentele Anti-herpetice includ agenți mai vechi, cum ar fi aciclovirul și medicamente mai noi, cum ar fi valaciclovirul. Aciclovirul Oral are o biodisponibilitate sistemică mai mică decât valaciclovirul, astfel încât dozarea aciclovirului pentru ARN este frecvent de cinci-10 zile IV înainte de trecerea la terapia orală de cinci ori pe zi timp de până la trei luni, o practică stabilită cu mult înainte ca agenții orali cu biodisponibilitate ridicată, cum ar fi valaciclovirul, să fie disponibili.3 terapia combinată intravitroasă și antivirală sistemică a fost asociată cu rezultate vizuale mai bune decât terapia sistemică în monoterapie.4,5 chiar și după ce un pacient începe terapia antivirală, continuarea urmăririi strânse este importantă, deoarece se știe că există rezistență multidrog în rândul virusurilor herpetice.6
concluzie
gestionarea eficientă a panuveitei necesită identificarea promptă și precisă a etiologiei, deoarece tratamentul greșit poate permite bolii să progreseze. Diagnosticul diferențial trebuie să fie larg și să includă etiologii infecțioase și autoimune, în special la pacienții imunocompetenți. Analiza fluidului Intraocular facilitează foarte mult diagnosticul, dar poate necesita ceva timp pentru a obține rezultate definitive. În primele faze ale evaluării, contextul clinic și examinarea, acordând o atenție deosebită statutului imunitar și factorilor de risc, ar trebui să ghideze managementul. RS
2. Van Gelder RN, Willig JL, Olanda JN, Kaplan HJ. Virusul Herpes simplex de tip 2 ca cauză a sindromului de necroză retiniană acută la pacienții tineri. Oftalmologie. 2001;108:869–876.
3. Taylor Sr Hamilton R, Cooper CY și colab. Valaciclovir în tratamentul necrozei retiniene acute. BMC Oftalmol. 2012;12:48.
4. Flaxel CJ, Yeh S, Lauer AJ. Terapia antivirală sistemică și intravitroasă combinată în managementul sindromului de necroză retiniană acută (o teză a societății oftalmologice americane). Trans Am Ophthalmol Soc. 2013;111:133-144.
5. Yeh S, Suhler EP, Smith JR, și colab. Terapia antivirală sistemică și intravitroasă combinată în tratamentul sindromului de necroză retiniană acută. Ophthalm Surg Lasere Imagistica Retinei. 2014;45:399-407.
6. Dokey AT, Haug SJ, McDonald HR și colab. Necroza retiniană acută serviciul militar din guyana la virusul herpes simplu multirezistent 2 la un adolescent imunocompetent. Cazuri Retin Scurtă Rep, 2014; 8:260-264.