Sialendoscopia
Anatomía
Una comprensión profunda de la anatomía de las glándulas salivales es importante para el éxito de la sialendoscopia. La glándula parótida es la más grande de las glándulas salivales y se encuentra sobre la rama mandibular justo antes del canal auditivo. El conducto parótido se llama conducto de Stensen. El conducto se encuentra 1,5 cm por debajo del arco cigomático y corre paralelo a él. Viaja superficial al músculo masetero y luego perfora el buccinador antes de ingresar a la cavidad oral. La papila del conducto se puede encontrar en la cavidad oral en el segundo molar maxilar. El conducto mide aproximadamente 4-6 cm de largo con un diámetro promedio de 0,5-1,4 mm. La papila es la parte más estrecha del conducto, sin embargo, la curva masetérica puede resultar difícil de navegar durante la sialendoscopia. El conducto parótido tiene un diámetro medio de unos 3 mm. En términos de acceso, es el conducto más fácil de canalizar pero más difícil de navegar. Los desafíos únicos que se plantean al trabajar con el conducto parótido son la probabilidad de fugas salivales en la mejilla o en el espacio masetero en caso de perforación del conducto y proximidad a las divisiones bucales del nervio facial. Los cálculos y las estenosis anteriores al masetero se pueden abordar por vía transoral y los posteriores al borde anterior requerirán un abordaje parotídeo externo se está contemplando un procedimiento combinado (endoscópico y abierto).
La glándula submandibular se encuentra por debajo del piso de la boca que se extiende hasta el triángulo submandibular del cuello. El conducto submandibular se llama conducto de Wharton. Tiene un promedio de 5 cm de longitud y 0,5-1,5 mm de diámetro. El conducto comienza en la glándula medial y se extiende entre los músculos milohioides y hioglosos. El conducto ingresa a la cavidad oral por el piso de la boca, justo lateral al frenillo lingual. El camino del conducto es más directo que el de Stensen, sin embargo, la papila puede ser estrecha y difícil de canular; en consecuencia, el conducto de Wharton es difícil de ingresar pero más fácil de navegar. El desafío único con el sistema ductal submandibular incluye su relación con la glándula sublingual y el conducto; la lesión a cualquiera de los dos durante la sialodocotomía puede aumentar la probabilidad de desarrollar ránulas hundidas y boca de piso. Además, se debe tener en cuenta la proximidad del nervio lingual al conducto a medida que cruza desde una posición lateral posterior, por debajo del nervio a una posición más medial al conducto anterior para reducir la tracción y la lesión directa al conducto durante la extracción compleja de cálculos y la técnica combinada; la lesión al nervio lingual puede provocar alteraciones temporales o permanentes del gusto y pérdida de sensibilidad en la parte anterior de 2/3 de la lengua en el lado de la lesión. Los pacientes con parálisis o paresia de los nervios linguales informan de un sabor metálico en la boca o entumecimiento de la lengua.
Antecedentes
Mientras que los métodos tradicionales de tratamiento de los trastornos no neoplásicos de la glándula salival incluyen la observación vigilante, el tratamiento médico y la escisión quirúrgica de la glándula salival afectada, la sialendoscopia es un procedimiento relativamente nuevo que permite la visualización transluminal endoscópica de las glándulas salivales principales y ofrece un mecanismo para diagnosticar y tratar la patología inflamatoria y obstructiva relacionada con el sistema ductal.
La patología no neoplásica más común para la que está indicada la sialendoscopia son los cálculos salivales. El área de origen más común de los sialolitos (80%) es la glándula submandibular. El diecinueve por ciento ocurre en la glándula parótida, y el 1% se encuentra en el sistema glandular sublingual. La sialolitiasis se encuentra con mayor frecuencia en adultos, pero también puede estar presente en niños.
La sialendoscopia puede ser tanto diagnóstica como terapéutica. Es complementario a las técnicas de diagnóstico como la radiografía simple, la ecografía, la tomografía computarizada (TC), la sialografía por resonancia magnética y la sialografía convencional, todos los cuales son métodos tradicionales probados con el tiempo para evaluar el sistema ductal salival.
La ecografía de las glándulas salivales ha ganado popularidad porque es no invasiva, repetible y ofrece una excelente definición de la glándula salival, detectando cálculos de 1,5 mm o más de tamaño con una sensibilidad del 95-99, 5%. Las limitaciones de la ecografía incluyen una evaluación limitada de la porción profunda de la glándula submandibular y de la porción de la glándula parótida detrás de la mandíbula. Además, su valor depende en gran medida del operador.
La tomografía computarizada (TC) se puede utilizar para identificar la ubicación, el diámetro y la orientación de los cálculos.
Las limitaciones tanto de la TC como de la ecografía incluyen distinguir los cálculos no visibles o detectables en la imagen de la estenosis, debido al diámetro del conducto distal a la obstrucción.
En estos casos, la sialografía por resonancia magnética (RM), una nueva técnica que utiliza la saliva como medio de contraste para mejorar la anatomía luminal de las glándulas salivales, puede ser útil en la planificación del tratamiento.
A pesar de su aparente simplicidad, la sialendoscopia es un procedimiento técnicamente difícil que requiere un aprendizaje organizado y secuencial. Una vez que se ha dominado el procedimiento, las tasas de éxito pueden superar el 85% para aplicaciones de diagnóstico e intervención.
Indicaciones
La evidencia actual valida la sialendoscopia para el tratamiento de trastornos no neoplásicos de las glándulas salivales, incluida la sialolitiasis. La sialolitiasis es uno de los trastornos más comunes y es una de las principales causas de sialadenitis e hinchazón difusa unilateral de las glándulas salivales principales. Otras indicaciones comunes para la sialendoscopia incluyen la evaluación diagnóstica de la inflamación recurrente inexplicable de las glándulas salivales principales asociadas con las comidas, la estenosis ductal y las masas intraductales.
Algunas series también han sugerido beneficios en pacientes con sialadenitis inducida por yodo radioactivo. Los pacientes con síntomas refractarios de cualquier patología de las glándulas salivales que no responde al manejo conservador pueden beneficiarse de la sialendoscopia intervencionista, que produce tasas de éxito de 50 a 67%. Varios estudios, así como la experiencia de los autores, sugieren un beneficio en niños con parotitis recurrente y también en pacientes con sialadenitis recurrente a causa de procesos autoinmunes como el síndrome de Sjögren. De hecho, Vashishta y Gillespie informaron el uso de biopsias para diagnosticar el síndrome de Sjögren en el 31% de los casos, a pesar de serología negativa previa. Otros investigadores analizaron el uso de la sialendoscopia con irrigación de conductos con esteroides en pacientes con síndrome de Sjorgren y encontraron una reducción postoperatoria del 87% en el número medio de episodios de inflamación glandular después de irrigación con esteroides.
Marchal et al han propuesto un algoritmo para el manejo de la piedra que se basa en el tamaño de la piedra (ver la imagen de abajo). En general, los cálculos más pequeños (< 4 mm en la glándula submandibular, < 3 mm en la glándula parótida) son susceptibles de extirpación endoscópica. Los cálculos de tamaño intermedio (5-7 mm) pueden tener que fragmentarse aún más con un láser de holmio o litotricia antes de la extracción endoscópica. Las piedras grandes (> 8 mm) generalmente requieren el uso de una técnica combinada para la eliminación de piedras.
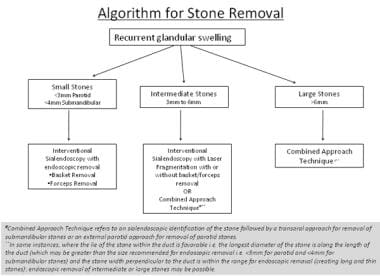 Algoritmo que representa el manejo de la hinchazón glandular recurrente causada por cálculos salivales. El manejo se basa en el tamaño de la piedra: pequeña, intermedia o grande.
Algoritmo que representa el manejo de la hinchazón glandular recurrente causada por cálculos salivales. El manejo se basa en el tamaño de la piedra: pequeña, intermedia o grande. Además del tamaño, el manejo de los cálculos también puede verse afectado por la ubicación (conducto proximal o distal, o intra-glandular), el número de cálculos, si el cálculo está impactado o se mueve libremente en el conducto, y la experiencia del cirujano. En general, el manejo temprano con sialendoscopia predice un desenlace más favorable. Cuanto más larga sea la duración de la enfermedad, es probable que los cálculos sean más grandes y fijos. Sin embargo, la larga duración de la sialolitiasis no impide que un paciente sea elegible para un abordaje endoscópico.
En términos de estenosis, Koch et al recomiendan un abordaje transoral para cálculos ubicados en el tercio distal del conducto de Wharton. De manera similar, un abordaje transoral combinado con sialendoscopia es factible para las estenosis parotídeas que se localizan justo en la papila o en la porción más distal del conducto parotídeo, distal a la curva masetérica. Sin embargo, si la estenosis se encuentra en el sistema ductal proximal, hiliar o posthilar, se recomienda una sialendoscopia intervencionista con o sin una técnica de abordaje combinado.
Contraindicaciones
La única contraindicación para la sialendoscopia es la sialadenitis aguda. Aunque esta condición no es una contraindicación absoluta, hace que la sialendoscopia sea problemática porque un sistema ductal inflamado es más difícil de dilatar. Además, el uso del sistema dilatador rígido, un endoscopio semirrígido o ambos durante un episodio agudo de sialadenitis aumenta la probabilidad de trauma ductal y potencialmente fomenta la propagación de la infección en los tejidos blandos de la cabeza y el cuello.
Consideraciones técnicas
Los resultados exitosos dependen de la técnica correcta, que se puede adquirir a través de la capacitación y la selección adecuada de pacientes. Esto es especialmente cierto para la sialolitiasis. Se recomienda la extracción endoscópica de cálculos para cálculos menores de 4 mm en casos submandibulares y menores de 3 mm en casos parotídeos. La eliminación de cálculos más grandes requiere fragmentación previa por modalidades como litotricia externa o láser.
Cuando los cálculos son muy grandes o cuando la evaluación preoperatoria sugiere que la extracción endoscópica será difícil, los autores han empleado con éxito el enfoque combinado descrito por Marchal. Esta técnica consiste en la localización del cálculo en el sistema ductal mediante sialendoscopia. La exploración del conducto se guía por la iluminación del sialendoscopio.
En los casos submandibulares, la exploración requiere una incisión intraoral. En los casos de parótida, puede ser necesaria una incisión de parotidectomía parcial o completa y la elevación de un colgajo del sistema musculoaponeurótico superficial (SMAS) para liberar el cálculo. Esto es seguido por la reparación quirúrgica del conducto y la colocación de un stent bajo visualización endoscópica.
Resultados esperados
En más de 900 procedimientos de sialendoscopia realizados en casos parotídeos y submandibulares, Marchal no informó de casos de parálisis o hemorragia del nervio facial. La cirugía externa de la glándula parótida se asocia con un riesgo significativo de lesión del nervio facial y extirpación de la glándula submandibular asociada con un riesgo para los nervios hipogloso, lingual y marginal; por lo tanto, el manejo endoscópico es valioso y preferido cuando es posible.
En un análisis retrospectivo de 56 casos de sialendoscopia, no se notificaron casos de parálisis o hemorragia del nervio facial. Además, los autores encontraron que las complicaciones mayores (definidas como insultos iatrogénicos directamente responsables de procedimientos adicionales) ocurrieron en solo el 2% de los casos y que las complicaciones menores (definidas como cualquier evento adverso que lleve al fracaso del procedimiento, a un segundo procedimiento quirúrgico, a un cambio en el plan quirúrgico o a una desviación del curso planeado de los eventos como resultado del procedimiento en sí) ocurrieron en el 23%.
Con respecto a la sialendoscopia diagnóstica, Marchal y Dulguerov reportaron una tasa de éxito del 98% en 450 casos, mientras que Nahlieli y Baruchin reportaron una tasa de éxito del 96% en sus series de casos. En un estudio de 1.154 pacientes, Zenk et al informaron tasas de éxito altas de cálculos y sin síntomas de 100% y 98% para la sialendoscopia sola en casos submandibulares y parótidas, respectivamente. Además, el éxito a largo plazo fue mayor de 90% para los pacientes con cálculos submandibulares y parótidos tratados con sialendoscopia.
En el ámbito intervencionista, Nahlieli et al reportaron tasas de éxito de 86% y 89% para sialolitotomía endoscópica parótida y submandibular, respectivamente, en 736 casos de sialolitiasis. Sin embargo, su tasa de éxito para la sialolitotomía endoscópica fue de 80% en una serie anterior que representa 3 años de experiencia, durante los cuales reportaron un total de 32 casos de sialolitiasis con 4 fracasos.
Nahlieli et al relataron que el 30-40% de los cálculos podrían ser manejados por sialoendoscopia sola. Leurs et al relataron que el mayor predictor de éxito de la sialendoscopia fue la movilidad de los cálculos. El tamaño de piedra menor de 5 mm resultó en una tasa de eliminación del 80%, y las piedras menores de 4 mm resultaron en una eliminación del 91%.
En un estudio de 175 pacientes con 191 cálculos en la glándula submandibular que se trataron mediante recuperación endoscópica o liberación quirúrgica, 149 pacientes (85%) se liberaron de cálculos. Solo 20 pacientes (11%) tenían cálculos residuales y 6 pacientes (4%) requirieron escisión de la glándula.{re34}
Delagnes et al mostraron mejoría sintomática en casos de estenosis de glándulas salivales tras sialendoscopia con dilatación. Los síntomas mejoraron significativamente para las glándulas parótidas en 16.6 puntos en un Cuestionario de Síntomas de Sialadenitis Obstructiva Crónica (COSS) de 20 ítems. Para las estenosis del conducto distal, se observó una mejoría significativa de los síntomas en los casos tratados con dilatación solamente con una reducción media de COSS de 20,6 puntos. Llegaron a la conclusión de que las estenosis parciales del conducto o las estenosis distales del conducto se asocian con las mayores mejoras en las puntuaciones de COSS después de la sialendoscopia.
La preservación de glándulas es uno de los principales beneficios de la sialendoscopia. La tasa de preservación de glándulas para cálculos grandes utilizando una técnica de abordaje combinado (endoscopia más técnicas abiertas o transorales) se ha reportado en un 86%.