Kardiologia
- ubytki przegrody międzykomorowej
- Anatomia
- Patofizjologia
- prezentacje kliniczne
- postawienie diagnozy
- Historia naturalna
- Postępowanie
- Patent Ductus Arteriosus Anatomia
- Anatomia
- Patofizjologia
- prezentacje kliniczne
- stawiając diagnozę
- Historia naturalna i postępowanie
- wady przegrody przedsionkowej (ASDs)
- Anatomia
- Patofizjologia
- Prezentacja kliniczna
- postawienie diagnozy
- Postępowanie
- wada przedsionkowo-komorowa (AVSD)
- Anatomia
- Patofizjologia
- prezentacje kliniczne
- postawienie diagnozy
- postępowanie
ubytki przegrody międzykomorowej
izolowane ubytki przegrody międzykomorowej (VSDs) stanowią 25-30% wszystkich wrodzonych chorób serca (CHD) u dzieci. VSD może występować w 50% CHD, np. w tetralogii Fallota, podwójnej prawej komorze wylotowej, truncus arteriosus i innych.
Anatomia
około 70% wszystkich VSD są obecne w błoniastej części przegrody międzykomorowej, około 20% są w części mięśniowej, a pozostałe wady są na wlot lub wylot części przegrody międzykomorowej. Wlot VSD jest zwykle częścią przegrody przedsionkowo-komorowej (kanału AV) wady. VSD występuje częściej (około 20%) w populacji orientalnej (lub Wschodnioazjatyckiej).
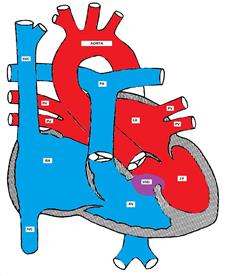
rysunek przedstawiający ubytek przegrody międzykomorowej
Patofizjologia
z małym rozmiarem VSD, „restrykcyjnym VSD”, kierunkiem i wielkością przetoki zależy od wielkości VSD i gradientu ciśnienia między lewą i prawą komorą. Restrykcyjny charakter VSD utrzymuje gradient ciśnienia między dwiema komorami.
przy dużym VSD otwór nie jest restrykcyjny, a ciśnienie w obu komorach jest prawie równe. Kierunek i wielkość przetoki zależą od względnej różnicy między oporem płucnym a ogólnoustrojowym. W życiu płodowym opór płucny jest wyższy niż opór ogólnoustrojowy. Gdy płuca rozszerzają się wraz z pierwszym oddechem, opór płucny znacznie spada, a przepływ płucny wzrasta. Oporność płucna zmniejsza się aż do osiągnięcia normalnego stosunku dorosłych 1: 10 przez 4-8 tygodni (patrz rysunek).
wydłużony duży bocznik od lewej do prawej prowadzi do stopniowego wzrostu ciśnienia płucnego i ostatecznie rozwija się nadciśnienie płucne. Wraz ze zmniejszaniem się różnicy ciśnień między układem ogólnoustrojowym a płucnym zmniejsza się również przepływ przez przetokę. Jeśli płucny opór naczyniowy przekracza układowy opór naczyniowy, kierunek przetoki ulega odwróceniu i rozwija się sinica (zespół Eisenmengera). Może to rozwinąć się w ciągu dwóch lat u zdrowych dzieci i w ciągu jednego roku u pacjentów z zespołem Downa.
prezentacje kliniczne
dzieci z małym VSD są zwykle bezobjawowe. Przypadkowo odkryty holosystoliczny lub decrescendo szmer serca jest najczęstszą prezentacją. Szmer jest powszechnie odkrywane w 2-4 tygodniu życia, jak opory naczyń płucnych spada i różnica ciśnień między dwoma komorami staje się niezwykła (rysunek). Intensywność szmeru jest odwrotnie proporcjonalna do wielkości VSD z powodu zwiększonej turbulencji i prędkości przepływu wytwarzanej przez mniejszy defekt. Dreszczyk emocji może być namacalny w niektórych przypadkach. Wada może być na tyle mała, że prawie zamyka się pod koniec skurczowego szmeru decrescendo.
niemowlę z dużym VSD może być bezobjawowe w pierwszych dniach/tygodniach życia, aż do spadku oporu naczyniowego płuc. W miarę zmniejszania się oporu płucnego zwiększa się bocznik od lewej do prawej. Prawa komora jest w ten sposób poddawane wysokiego ciśnienia i staje się przerost, podczas gdy lewy przedsionek i lewa komora otrzymać większą objętość i stają się rozszerzone. Prawy przedsionek zwykle nie jest naruszony. Zastoinowa niewydolność serca (CHF) może rozwinąć się i objawia się jako tachykardia, tachypnea, duszność wysiłkowa, duszność i pocenie się podczas karmienia. Wzrost dziecka jest często opóźniony z powodu słabego spożycia kalorii. U niektórych niemowląt, zwłaszcza z zespołem Downa, płucny opór naczyniowy może nie spadać znacząco. U tych niemowląt może nie wystąpić zastoinowa niewydolność serca, ale istnieje zwiększone ryzyko wystąpienia nadciśnienia płucnego. Mogą wymagać wcześniejszej interwencji chirurgicznej, aby zapobiec pogorszeniu nadciśnienia płucnego i wczesnemu rozwojowi zespołu Eisenmengera.
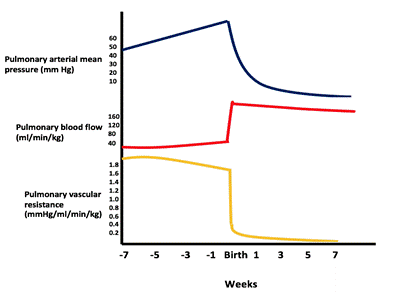
rysunek przedstawiający spadek ciśnienia/oporu w naczyniach płucnych i wzrost przepływu krwi w płucach po urodzeniu
postawienie diagnozy
- szmer holosystoliczny słychać przy lewa granica mostka z powodu turbulencji przez vsd. Intensywność szmeru jest odwrotnie proporcjonalna do wielkości bocznika; im mniejszy bocznik, tym głośniejszy szmer i odwrotnie.
- decrescendo (wczesny) szmer skurczowy może wskazywać na małe i zamykające się VSD. W drugiej części układu jest zmniejszony przepływ i nie słychać szmeru.
- można usłyszeć szczytowy szmer rozkurczowy (dudnienie) z powodu zwiększonego przepływu przez zastawkę mitralną (względne zwężenie zastawki mitralnej). Oznacza to, że VSD jest wystarczająco duży, aby spowodować nadmierny przepływ krwi w płucach, a to klinicznie wskazuje na zastoinową niewydolność serca (CHF). Ta CHF nie jest spowodowana dysfunkcją pompy, jak u dorosłych, ale ze względu na zwiększony przepływ krwi w płucach.
- wczesny szmer rozkurczowy słyszany na górnej lewej granicy mostka w pozycji siedzącej można było usłyszeć w małej błoniastej lub nadkrystalicznej VSD. Wskazuje to na niewydolność aorty spowodowaną wypadnięciem jednego z guzków zastawki aortalnej do VSD wtórnego do ssania tworzonego przez strumień wysokiej prędkości (efekt Venturiego).
- głośny P2 z wąskim rozszczepieniem S2 wskazuje na wzrost ciśnienia i oporu naczyń płucnych, co mogłoby spowodować wczesne zamknięcie zastawki płucnej.
- w przypadku wystąpienia nadciśnienia płucnego można usłyszeć wczesny szmer rozkurczowy spowodowany niewydolnością płuc.
- nadciśnienie płucne zmniejsza przepływ krwi w płucach i sprawia, że CHF jest mało prawdopodobne (miesiąc miodowy przed rozwojem zespołu Eisenmengera).
- kardiomegalia i hepatomegalia mogą występować w przypadku zastoinowej niewydolności serca.
- zdjęcia radiologiczne klatki piersiowej mogą wykazywać kardiomegalię i zwiększone unaczynienie płuc.
- EKG odzwierciedla stan hemodynamiczny i może wykazywać RVH, powiększenie lewego przedsionka i powiększenie lewej komory (EKG nie jest bardzo wrażliwe w różnicowaniu LVH od rozszerzenia LV). Prawy przedsionek jest zwykle nienaruszony.
- echokardiogram pokazuje lokalizację, typ i rozmiar VSD. Może również oszacować gradient ciśnienia w całym VSD. Wpływ hemodynamiczny VSD na różne komory można wyjaśnić. Ważne jest również, aby szukać niewydolności aorty (zwłaszcza w błoniastej i nadkrystalicznej VSD), które mogą wskazywać na wczesne uszkodzenie zastawki aortalnej.
- cewnikowanie serca jest rzadko potrzebne, ale może mierzyć ciśnienie / opór płucny i pomóc określić reaktywność (a tym samym operacyjność) naczyń płucnych w przypadku nadciśnienia płucnego.
Historia naturalna
podczas gdy ponad połowa małych i średnich VSD zamyka się samoistnie, tylko około 10% dużych VSD zamyka się samoistnie. Mięśni VSD zamyka się przez wzrost mięśni. Błoniasty VSD zamyka sąsiednią tkankę ulotkową zastawki trójdzielnej, która tworzy tętniaka, który stopniowo ulega endotelializacji. Zarówno wlotowe, jak i nadkrystaliczne (wylotowe) VSD są mało prawdopodobne, aby zamykały się samoistnie. U nieoperacyjnych pacjentów z dużym VSD zespół Eisenmengera może rozwinąć się w ciągu dwóch lat, ale u pacjentów z zespołem Downa może rozwinąć się już po roku. Można to przypisać zwiększonej gęstości naczyniowej / pęcherzykowej i zwiększonemu wydzielaniu endostatyny u pacjentów z zespołem Downa.
Postępowanie
bezobjawowe dzieci z małym lub średnim VSD wymagają jedynie leczenia wspomagającego, z oczekiwaniem, że VSD zakończy się w pierwszych latach życia. W przypadku wystąpienia zastoinowej niewydolności serca leczenie składa się z leków moczopędnych, leków zmniejszających obciążenie wtórne, takich jak inhibitory ACE i prawdopodobnie digoksyny. Niewydolność serca w lewej do prawej boczniki jest ze względu na nadmiar objętości do krążenia płucnego. Jest to w przeciwieństwie do dorosłych z zawałem mięśnia sercowego, w którym niewydolność serca jest spowodowana dysfunkcją pompy. U dorosłych z niewydolnością serca Digoksyna jest stosowana w celu poprawy funkcji pompy. Jeśli jednak Digoksyna jest stosowana w leczeniu zastoinowej niewydolności serca z powodu bocznika od lewej do prawej, działa ona przede wszystkim na działanie cholinergiczne w celu zmniejszenia częstości akcji serca. Należy unikać ograniczenia płynów, ponieważ zmniejsza spożycie kalorii i opóźnia wzrost.
należy również unikać tlenoterapii, ponieważ jest to lek rozszerzający naczynia płucne i ogólnoustrojowy zwężający naczynia. To pogorszyłoby bocznik od lewej do prawej i objawy CHF. Pacjenci z utrzymującą się zastoinową niewydolnością serca lub ci, u których rozwija się nadciśnienie płucne, wymagają chirurgicznego zamknięcia VSD. Jeśli pacjent nie jest odpowiednim kandydatem do zabiegu chirurgicznego, należy rozważyć przepasanie tętnic płucnych do czasu przeprowadzenia zabiegu chirurgicznego (zwykle w pierwszym roku życia). Ostatnio techniki przez cewnik zostały wykorzystane do zamknięcia VSD (zwłaszcza mięśni VSD).
Patent Ductus Arteriosus Anatomia
Anatomia
przewód tętniczy, utworzony z zarodkowego 6.łuku aorty, łączy aortę z tętnicą płucną. Zwykle zamyka się w ciągu kilku dni po urodzeniu. Wysokie napięcie tlenu i spadek endogennych prostaglandyn są ważnymi czynnikami indukującymi zamykanie przewodów. Z tego samego powodu inhibitory syntetazy prostaglandyn, takie jak indometacyna, są skuteczne w indukowaniu zamykania przewodów i są powszechnie stosowane w okresie noworodkowym, zwłaszcza u wcześniaków.
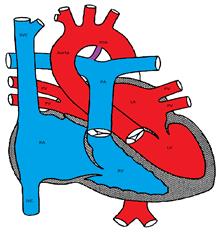
rysunek przedstawiający patologiczny przewód tętniczy
Patofizjologia
niepowodzenie zamknięcia przewodu tętniczego prowadzi do zmian hemodynamicznych podobnych do obserwowanych w VSD. Kierunek i zakres przetoki w PDA zależy od wielkości PDA i względnych ogólnoustrojowych i płucnych oporów naczyniowych.
prezentacje kliniczne
PDA występuje częściej u kobiet, wcześniaków, pacjentów z zespołem Downa i zespołem różyczki wrodzonej. Objawy są podobne do tych występujących w VSD i zależą od wielkości bocznika i kierunku przepływu. Podczas gdy mały PDA jest zwykle bezobjawowy, duży PDA ze znacznym lewej do prawej przetoki może prowadzić do zastoinowej niewydolności serca i ostatecznie nadciśnienia płucnego.
stawiając diagnozę
- u starszych dzieci, PDA klasycznie wytwarza ciągły lub „maszynowy” szmer spowodowany przepływem przez przetokę przez cały cykl serca. U noworodków, zwłaszcza urodzonych przedwcześnie, szmer może być słyszalny tylko podczas skurczu, ponieważ wyższe ciśnienie tętnicze płucne zmniejsza przepływ podczas rozkurczu.
- można usłyszeć szczytowy szmer rozkurczowy środkowy z powodu zwiększonego przepływu przez zastawkę mitralną (względne zwężenie zastawki mitralnej). Zwykle oznacza to duży PDA i często wiąże się z CHF.
- szerokie ciśnienie tętnicze wskazuje na duży bocznik od lewej do prawej z powodu nagłego spadku ciśnienia rozkurczowego.
- w małym PDA EKG jest zwykle normalne. W dużym PDA, EKG wykaże przerost prawej komory, lewej komory i lewego przedsionka rozszerzenia z powodu przeciążenia objętości.
- zdjęcia radiologiczne klatki piersiowej mogą wykazywać zwiększone unaczynienie płuc i kardiomegalię z powodu powiększenia lewego przedsionka i lewej komory. Rozmiar serca może być normalny, jeśli bocznik jest mały.
Historia naturalna i postępowanie
małe i umiarkowane PDA często zamykają się samoistnie, zwłaszcza u niemowląt urodzonych o czasie. PDA u wcześniaków może wymagać leczenia indometacyną (w pierwszych 2-4 tygodniach życia) lub podwiązania chirurgicznego. Zamknięcie urządzenia Transcatheter PDA jest powszechnie stosowane u starszych dzieci.
wady przegrody przedsionkowej (ASDs)
Anatomia
wady przegrody przedsionkowej obejmują wiele różnych części przegrody przedsionkowej. Przegroda secundum defekt jest najbardziej powszechne i obejmuje 6-10% wszystkich CHD. Znajduje się w fossa ovalis, w miejscu otworu owalnego. Wada przegrody międzykomorowej primum jest uważana za częściową formę wady przegrody przedsionkowo-komorowej. Inne „mniej powszechne” rodzaje ASD są zatok venosus i un-dachowe zatok wieńcowych.
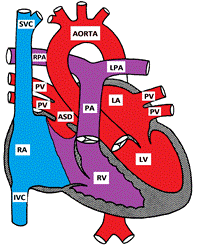
rysunek przedstawiający ubytek przegrody międzykomorowej Secundum
Patofizjologia
ponieważ różnica ciśnień między dwoma przedsionkami jest niewielka, turbulencje nie są generowane przez przepływ przez ASD. W umiarkowanych do dużych ASD, kierunek i wielkość bocznika przez ASD zależy od względnych zgodności prawej i lewej komory. We wczesnym niemowlęctwie, prawa komora jest niska, a bocznik przez ASD jest mały. Wraz ze wzrostem zgodności prawej komory zwiększa się bocznik od lewej do prawej. Jeśli zmniejsza się zgodność prawej komory, w późniejszym okresie życia zmniejsza się bocznik. Przetoka może ostatecznie ulec odwróceniu, jeśli u pacjenta rozwinie się nadciśnienie płucne i zespół Eisenmengera. Zwykle trwa to kilka dekad.
Prezentacja kliniczna
ASD jest zwykle bezobjawowa i zwykle objawia się szmerem serca w wieku przedszkolnym. Zastoinowa niewydolność serca rzadko rozwija się u pacjentów z dużym ASD. Prawy odcinek przedsionków może powodować arytmie przedsionków. Długotrwałe przeciążenie objętości płuc ostatecznie powoduje nadciśnienie płucne, które może trwać od 4 do 5 dekad.
postawienie diagnozy
- w okolicy płuc można usłyszeć szmer skurczowy z powodu zwiększonego przepływu przez zastawkę płucną (względne zwężenie płucne).
- na dolnej lewej granicy mostka można usłyszeć szmer rozkurczowy ze względu na zwiększony przepływ przez zastawkę trójdzielną. Ten szmer jest rzadko słyszalny, ponieważ pierścień zastawki trójdzielnej jest większy niż pierścień zastawki płucnej. Szmer zastawki trójdzielnej wskazuje, że pacjent jest w zastoinowej niewydolności serca z powodu dużego bocznika od lewej do prawej.
- nie powstaje szmer z powodu przepływu przez ASD, ponieważ między dwoma przedsionkami występuje tylko minimalny gradient ciśnienia i nie generuje się turbulencji.
- szeroki podział S2 jest spowodowany opóźnionym zamknięciem P2 wtórnym do zwiększonego przepływu przez zastawkę płucną.
- podział S2 jest „stały” i nie zmienia się wraz z oddychaniem. Jest to spowodowane zmniejszonym wpływem cyklu oddechowego na objętość prawej komory. W natchnieniu zwiększa się żylny powrót do prawego przedsionka i utrudnia przetokę od lewej do prawej przez ASD. W wydechu zmniejsza się powrót żylny do prawego przedsionka, a bocznik przez ASD wzrasta. W obu przypadkach objętość krwi w prawej komorze jest zwiększona i pozostaje niezmieniona zarówno w wdechu, jak i wydechu.
- EKG może wykazywać powiększenie prawego przedsionka, opóźnienie przewodzenia prawej komory (niekompletny blok gałęzi prawego pęczka), rozszerzenie prawej komory i odchylenie prawej osi.
- RTG klatki piersiowej pokazuje zwiększone unaczynienie płuc, powiększenie prawego przedsionka i prawej komory.
Postępowanie
większość pacjentów z ASD jest bezobjawowa i nie jest konieczne specjalne postępowanie Medyczne. W przypadku wystąpienia zastoinowej niewydolności serca może być konieczne postępowanie medyczne (jak w przypadku VSD). Zamknięcie przez cewnik jest preferowaną metodą zamykania secundum ASDs. Chirurgiczne zamknięcie może być konieczne u pacjentów z dużym secundum ASD, które nie jest podatne na zamknięcie przez cewnik lub inne rodzaje ASD, ponieważ jest mało prawdopodobne, aby zamykały się samoistnie.
wada przedsionkowo-komorowa (AVSD)
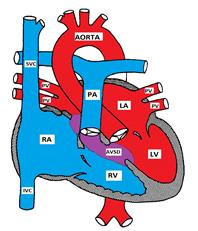
postać wykazująca ubytek przegrody przedsionkowo-komorowej
AVSD występuje u 2% WSZYSTKICH CHD i jest bardziej rozpowszechniony u pacjentów z zespołem Downa. Czterdzieści procent dzieci z zespołem Downa mają CHD i 40% wad są formy AVSD
Anatomia
ubytek przegrody międzykomorowej jest również znany jako endocardial Cushion defect (ECD) i kanału przedsionkowo-komorowego (AVC). Składa się z różnych wad w poduszkach wsierdzia, które tworzą dolną część przegrody przedsionkowej, górną część (wlot) przegrody komorowej i przyśrodkowych części zaworów AV.
istnieją 4 możliwe typy:
a) częściowa AWSD (primum ASD) polega na defekcie w dolnej części przegrody przedsionkowej i jest zwykle związana z rozszczepem w przedniej części ulotki mitralnej powodującym niewydolność mitralną. Przegroda komorowa jest zwykle nienaruszona.
B) kompletny AVSD ma wadę, która rozciąga się od dolnej części przegrody przedsionkowej do górnej części (wlot) przegrody komorowej. Zastawki mitralne i trójdzielne tracą punkty kotwiczenia w przegrodzie komorowej i zamiast tego są przymocowane do siebie, tworząc wspólny zawór AV, który zwisa przegrodą komorową.
c) średni AVSD jest podobny do kompletnego AVSD, ale ma 2 zawory AV z primum ASD i dużym wlotem VSD.
D) przejściowy AVSD jest podobny do pośredniego AVSD, ale VSD jest mały.
Patofizjologia
patofizjologia zależy od dominującej zmiany (przedsionkowo-komorowej). Na poziomie przedsionka znajduje się bocznik od lewej do prawej z powodu zwiększonej względnej zgodności prawej komory, co prowadzi do powiększenia prawego przedsionka. Powiększenie lewego przedsionka występuje z powodu niewydolności mitralnej wtórnej do rozszczepu zastawki mitralnej. Istnieje różny stopień nadciśnienia płucnego, ponieważ naczynia płucne są narażone na nadmierną objętość krwi przy wyższych ciśnieniach. Nadciśnienie płucne może rozwinąć się w ciągu pierwszych dwóch lat u zdrowych pacjentów i w pierwszym roku u pacjentów z zespołem Downa.
prezentacje kliniczne
prezentacja kliniczna AVSD jest zmienna i zależy od wielkości wady i stopnia przetoki od lewej do prawej. U pacjentów z całkowitą AVSD zwykle występuje zastoinowa niewydolność serca w pierwszych tygodniach życia, podczas gdy u pacjentów z częściową AVSD (primum ASD) może być całkowicie bezobjawowa.
objawy zastoinowej niewydolności serca obejmują złe karmienie, duszność, obfite pocenie się podczas karmienia i słaby przyrost masy ciała. Łagodna sinica może rzadko rozwinąć się z powodu przetoki prawej do lewej z powodu zwiększonego oporu płucnego lub z powodu preferencyjnego przepływu krwi żylnej z IVC do lewego przedsionka.
postawienie diagnozy
- Wyniki fizyczne są zmienne i zależą od obecności lub braku zastoinowej niewydolności serca. Przedkordium może być hiper-dynamiczny i wierzchołek serca może być przesunięty niżej i w lewo.
- wyniki osłuchowe są również zmienne i mogą obejmować skurczowy szmer wyrzutowy spowodowany zwiększonym przepływem przez zastawkę płucną z szerokim i stałym rozszczepieniem S2 jak w ASD. Głośne, pojedyncze S2 wskazuje na nadciśnienie płucne.
- dodatkowe odkrycia osłuchowe obejmują szmer rozkurczowy w lewej dolnej granicy mostka z powodu zwiększonego przepływu przez zastawkę trójdzielną, szmer holosystoliczny promieniujący do lewej pachyli z powodu niewydolności mitralnej i szmer holosystoliczny VSD.
- EKG charakteryzuje się odchyleniem osi lewej z powodu dolnego i tylnego przemieszczenia węzła AV (anatomicznego). Może również wykazywać przerost prawej komory (ze względu na zwiększone ciśnienie), powiększenie prawego przedsionka i LVH. Może występować wydłużony odstęp PR (blok serca pierwszego stopnia) prawdopodobnie z powodu nieprawidłowego przewodzenia węzła AV.
- RTG klatki piersiowej wykazuje różny stopień kardiomegalii i zwiększone unaczynienie płuc.
- echokardiografia jest przydatna w wykazywaniu zmian anatomicznych i związanych z nimi nieprawidłowości. Niezbędna jest ocena integralności zaworów AV.
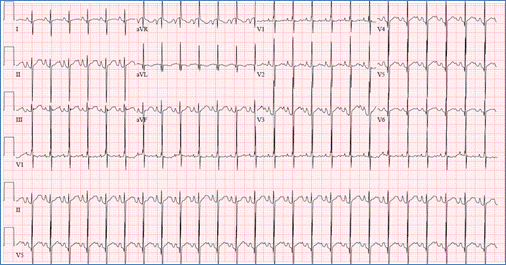
EKG wykazujące odchylenie osi QRS (ujemne w avF) i prawą komorę
hipertrofia w AVSD
postępowanie
zastoinowa niewydolność serca, jeśli występuje, jest leczona lekami moczopędnymi, inhibitorami ACE i sporadycznie digoksyną. Formuła o wysokiej gęstości kalorycznej powinna być stosowana bez ograniczeń płynów.
prawie wszyscy pacjenci z AVSD będą wymagali operacji. Czas zabiegu zależy od wielkości pacjenta, obecności zastoinowej niewydolności serca, odpowiedzi na leczenie oraz obecności lub braku nadciśnienia płucnego. U pacjentów bezobjawowych z częściową AWSD operacja może być opóźniona do wieku przedszkolnego. Chirurgia korekcyjna jest zwykle wykonywana u pacjentów z objawami z trudną zastoinową zastoinową niewydolnością serca w pierwszych miesiącach życia. Nawet u pacjentów, którzy reagują na leczenie, obecność zespołu Downa wymaga wczesnego zabiegu chirurgicznego, aby zapobiec rozwojowi nadciśnienia płucnego. Jeśli operacja nie może być przeprowadzona u pacjenta z objawami, tętnica płucna może pomóc w ograniczeniu przepływu krwi w płucach, dopóki chirurgiczna naprawa nie będzie możliwa.