¿Cuál es la causa de esta Panuveitis?
Una mujer hispana de 37 años de edad acudió al departamento de emergencias del Hospital del Condado de Los Ángeles/Universidad del Sur de California quejándose de una sensación de ardor y enrojecimiento en el ojo derecho con visión borrosa. Los síntomas comenzaron dos semanas antes y empeoraron hasta que desarrolló un dolor de cabeza similar a la presión. Se quejaba de sensibilidad a la luz y experimentaba sudores nocturnos, fiebre y tos. Negó la pérdida de peso reciente, los cambios en los hábitos intestinales, el dolor en el pecho, la dificultad para respirar, las erupciones cutáneas o los cambios sensoriales. Dijo que tenía visión normal en ambos ojos desde la infancia hasta tres años antes, cuando tuvo un episodio similar de pérdida de visión dolorosa en su ojo izquierdo. Recordó vagamente el uso de un colirio en ese momento y tuvo una resolución final de la irritación y el dolor, pero la visión deficiente resultante en ese ojo.
Historia
Además del dolor en el ojo derecho, la paciente informó de dolor a lo largo de toda la pierna izquierda y la parte inferior de la espalda durante aproximadamente un año. Informó de antecedentes de hipotiroidismo, dislipidemia y depresión, y también observó períodos menstruales particularmente abundantes. No tenía uso de medicación oftálmica sistémica ni corriente. Su historial familiar era negativo. Negó el consumo de tabaco, alcohol o drogas ilícitas. Era alérgica al ibuprofeno.
Examen
El paciente tenía un ligero sobrepeso y no presentaba sufrimiento aparente. La AVC fue de 20/200 + 1 DO y de 20/200+1 SG. La presión intraocular estaba dentro de los límites normales OU. Las pupilas eran de 4 mm de DI y 2,5 mm de DI, y la cantidad de anisocoria era igual tanto en luz como en oscuridad. Tenía una pupila lentamente reactiva y un defecto pupilar aferente relativo (DPA) OD, y una SG pupilar normalmente redonda y reactiva. La DO con sentido de brillo fue del 40 por ciento de la SG, y reportó una DO con desaturación roja. No podía ver la placa de color Ishihara OD, pero identificó correctamente seis de ocho placas OS. No sentía dolor con el movimiento de los ojos. El examen con lámpara de hendidura DO fue significativo para inyección conjuntival difusa acompañada de precipitados queráticos finos difusos y 3 + células de la cámara anterior. El iris había desarrollado una hebra fibrinosa a lo largo del margen pupilar, pero el cristalino era transparente. La SG del segmento anterior no fue notable sin evidencia de inflamación previa.
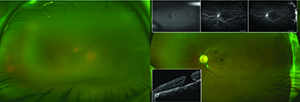
Un examen dilatado de DO reveló una vista nebulosa secundaria a células vítreas pesadas, a veces en grumos, pero el nervio óptico parecía rosado, afilado y bien perfundido. La mácula parecía muy plana, los vasos parecían perfundidos, pero no podíamos visualizar adecuadamente la periferia. El ojo izquierdo no tenía células vítreas, una cabeza del nervio óptico normalmente demarcada con un penacho fibroso que se extendía hasta el vítreo y un orificio macular de espesor completo que parecía crónico. Los vasos SG estaban ligeramente atenuados, y en la periferia se veían bandas contiguas de fibrosis retiniana (Figura 1).
Diagnóstico, Análisis, Tratamiento
Esta panuveitis implicó un diagnóstico diferencial amplio y una colección de serologías autoinmunes e infecciosas (Recuadro, página 17). La ecografía B-scan del ojo derecho demostró opacidad vítrea y un perfil plano de retina en todos los cuadrantes. El angiograma de fluoresceína, aunque de mala calidad en el ojo derecho debido a la opacidad de los medios, mostró tinción periférica sin fuga progresiva de la arcada venosa inferotemporal, perfusión capilar nasal y temporal lejana disminuida y tinción progresiva de la cresta fibrótica temporalmente en el ojo izquierdo. La tomografía de coherencia óptica (OCT) no pudo capturar imágenes en el ojo afectado debido a la opacidad de los medios, pero confirmó un orificio macular de espesor total en estadio 4 con una membrana epirretiniana en el ojo izquierdo (Figura 2).Empezamos con prednisolona tópica q1h y atropina BID para prevenir la sinequia y tratar la fotofobia. Aceptó regresar a la mañana siguiente, pero regresó dos días después.
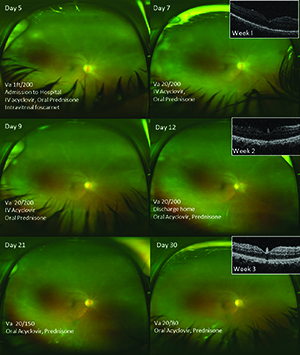
En la segunda visita, su visión se mantuvo estable, pero la célula anterior había disminuido a 1+ con precipitados queráticos finos difusos persistentes. El examen dilatado fue lo suficientemente claro como para revelar pequeñas manchas blancas periféricas en la periferia inferior y temporal, sugestivas de toxoplasmosis o sarcoidosis como posible etiología granulomatosa para su panuveitis. El recuento sanguíneo completo previamente recolectado con diferencial era normal, excepto por una anemia microcítica leve (más tarde elaborada y se cree que se debe a menorragia). La tuberculina PPD, la RPR sérica y los anticuerpos treponémicos fueron negativos, y la radiografía de tórax normal.Después de discutir la posible etiología viral y los riesgos del tratamiento con terapia con esteroides solamente, prescribimos aciclovir 800 mg PO cinco veces al día, comenzamos con prednisona oral (1 mg/kg) al día después de 24 horas y seguimos de cerca mientras aguardamos los resultados de laboratorio restantes. En el seguimiento tres días después, el ANA (1:80 moteado) y el VHS-2 IgG se elevaron significativamente, mientras que todas las demás serologías, incluyendo Lyme, VZV IgM, VHS IgM y VHS-1 IgG, fueron normales.Solicitamos serologías de VVZ, pero los resultados se retrasaron. Nuestra sospecha de una etiología herpética basada en los resultados del laboratorio estaba creciendo. La vista mejorada del fondo de ojo demostró un blanqueamiento retiniano más obvio y un historial de un evento probablemente similar pero resuelto en el ojo compañero que resultó en una disminución permanente de la visión. La ingresamos por aciclovir intravenoso y continuamos con prednisona oral 40 mg al día. También administramos una inyección intravítrea de foscarnet. La reacción en cadena de la polimerasa (PCR) de una paracentesis de cámara anterior realizada el día de la admisión fue positiva para el virus del herpes simple-2 (VHS-2). Se diagnosticó panuveitis secundaria al VHS – 2 en el ojo derecho y una historia compatible en el ojo izquierdo que resultó en el orificio macular crónico secundario a degeneración vítrea. El paciente permaneció en el hospital durante una semana de aciclovir intravenoso y recibió una inyección adicional de foscarnet el día 12. El seguimiento incluyó fotografías regulares de fondo de ojo a 50° y de campo ancho, así como imágenes de OCT (Figura 2) para el monitoreo. Continúa con el seguimiento para que podamos monitorearla en busca de necrosis retiniana y desprendimiento de retina.
Discussion
Differential Diagnosis of Panuveitis
Infectious
Viral
• HSV-1, HSV-2, CMV, VZV
Bacterial
• M. tuberculosis, B. hensleae, T. palladium
Parasitic
• Toxoplasmosis
Autoimmune/Inflammatory
Systemic lupus erythematosus
Granulomatous polyangitis
Vogt-Koyanagi-Harada
Panuveitis has many potential etiologies. In the absence of medical risk factors for immune system compromise, one must maintain a broad differential throughout the workup. La panuveitis viral y la retinitis asociada pueden ser devastadoras, especialmente si no se tratan. Esta presentación es única dado el historial del paciente de un episodio similar en el ojo compañero que se resolvió sin intervenciones, pero que resultó en un orificio macular y fibrosis retiniana periférica. Debido a que nuestra paciente presentó aproximadamente dos semanas después de la aparición de los síntomas, había desarrollado una impresionante panuveitis granulomatosa. Aquí, preferimos describir esto como una panuveitis viral en lugar de necrosis aguda de retina (ARN). Sin embargo, es probable que estas entidades existan en un espectro. Los criterios diagnósticos estándar para la NRA incluyen focos múltiples de necrosis retiniana periférica, progresión rápida sin terapia, diseminación circunferencial, vasculopatía arterial oclusiva con inflamación prominente y, posiblemente, neuropatía óptica y escleritis dolorosa.1
Nuestro paciente demostró varios focos discretos de blanqueamiento retiniano con probable diseminación circunferencial previa que no pudimos apreciar por completo debido a una inflamación significativa en la cámara anterior y el vítreo. Una vez que la vitritis se aclaró, el revestimiento arteriolar era obvio. Este paciente también demostró otros hallazgos característicos de la NRA: una DPA, un sentido de brillo reducido y desaturación roja. Aunque tuvo síntomas durante dos semanas antes de su visita, no tuvo una progresión rápida de retinocoroidopatía, posiblemente gracias al inicio de la terapia.

El Dr. Olmos es profesor asistente de oftalmología en el Instituto Ocular de la Universidad del Sur de California y director de la beca vitreorretinal en la Escuela de Medicina Keck de USC en Los Ángeles.Los doctores Browne y Do son residentes de oftalmología en el programa USC Eye Institute / Condado de Los Ángeles + USC. El Dr. Rodger es Becario de Heed y Ronald G. Michels en Cirugía Vitreorretiniana en el USC Eye Institute.
La evaluación por PCR de fluidos intraoculares para VHS, VZV y CMV mejoró nuestra capacidad para diagnosticar panuveitis viral y, de hecho, ARN, aunque la falta de inflamación también puede haber ayudado a diferenciar esta última. Históricamente, la ARN se ha asociado con infecciones por VVZ. Sin embargo, el VHS-2 se presenta con una incidencia más alta en pacientes más jóvenes como el nuestro, mientras que el VVZ es más prominente en pacientes mayores.2 Los procesos uveíticos requieren un tratamiento específico. En etiologías infecciosas, la terapia inmunosupresora sistémica prematura puede acelerar la infección, especialmente en tuberculosis, sífilis o entidades virales. Un enfoque seguro implica comenzar con corticosteroides tópicos para la inflamación de la cámara anterior mientras se inician pruebas de laboratorio con un seguimiento estrecho. Cuando la sospecha clínica es alta y se ha confirmado una etiología viral, se debe realizar un tratamiento rápido y dirigido consistente en antivirales sistémicos y, por lo general, intravítreos. Los esteroides sistémicos pueden seguir poco después. La estrategia de tratamiento de la panuveitis por VHS-2 se ha adoptado de la NRA.Los medicamentos antiherpéticos incluyen agentes más antiguos como el aciclovir y medicamentos más nuevos como el valaciclovir. El aciclovir oral tiene una biodisponibilidad sistémica más baja que el valaciclovir, por lo que la dosis de aciclovir para la NRA es con frecuencia de cinco a 10 días por vía intravenosa antes de la transición a la terapia oral cinco veces al día durante un máximo de tres meses, una práctica establecida mucho antes de que estuvieran disponibles agentes orales de alta biodisponibilidad como el valaciclovir.3 La terapia antiviral intravítrea y sistémica combinada se ha asociado con mejores resultados visuales que la terapia sistémica sola.4,5 Incluso después de que un paciente inicie la terapia antiviral, es importante un seguimiento estrecho y continuo, ya que se sabe que existe resistencia a múltiples medicamentos entre los virus del herpes.6
Conclusión
El manejo eficaz de la panuveitis requiere una identificación rápida y precisa de la etiología, ya que el tratamiento incorrecto puede permitir que la enfermedad progrese. El diagnóstico diferencial debe ser amplio e incluir etiologías infecciosas y autoinmunes, especialmente en pacientes inmunocompetentes. El análisis de fluidos intraoculares facilita en gran medida el diagnóstico, pero puede requerir algún tiempo para obtener resultados definitivos. En las primeras fases de evaluación, el contexto clínico y el examen, con especial atención al estado inmunitario y a los factores de riesgo, deben guiar el manejo. RS
2. Van Gelder RN, Willig JL, Holland JN, Kaplan HJ. Virus del herpes simple tipo 2 como causa del síndrome de necrosis retiniana aguda en pacientes jóvenes. Oftalmología. 2001;108:869–876.
3. Taylor SR Hamilton R, Cooper CY, et al. Valaciclovir en el tratamiento de la necrosis aguda de la retina. Oftalmol BMC. 2012;12:48.
4. Flaxel CJ, Yeh S, Lauer AJ. Terapia antiviral sistémica e intravítrea combinada en el manejo del síndrome de necrosis retiniana aguda (una tesis de la Sociedad Oftalmológica Americana). Trans Am Ophthalmol Soc. 2013;111:133-144.
5. Yeh S, Suhler EP, Smith JR, et al. Terapia antiviral sistémica e intravítrea combinada para el tratamiento del síndrome de necrosis retiniana aguda. Láser Ophthalm para Imágenes de Retina. 2014;45:399-407.
6. Dokey AT, Haug SJ, McDonald HR, et al. Servicio militar de Guyana a virus herpes simple multirresistente 2 en un adolescente inmunocompetente. Retin Cases Brief Rep, 2014; 8: 260-264.