この汎ぶどう膜炎の原因は何ですか?
37歳のヒスパニック系の女性は、ぼやけたビジョンで彼女の右目に痛みを伴う、灼熱感と赤みを訴えてロサンゼルス郡病院/南カリフォルニア大学 症状は二週間前に始まり、彼女は圧力のような頭痛を開発するまで悪化しました。
彼女は光に対する感受性を訴え、寝汗、発熱、咳を経験していた。 彼女は最近の体重減少、排便習慣の変化、胸痛、呼吸困難、発疹または感覚の変化を否定した。 彼女は、子供の頃から左目に痛みを伴う視力喪失の同様のエピソードを持っていた三年前まで、両眼に正常な視力を持っていたと言いました。 彼女は漠然と当時の点眼薬を使用してリコールし、刺激と痛みの最終的な解決を持っていたが、その目の結果として悪い視力を持っていました。
病歴
右眼の痛みに加えて、患者は左足全体と腰に沿って約一年間痛みを報告した。 彼女は甲状腺機能低下症、脂質異常症およびうつ病の病歴を報告し、また特に重い月経期間を指摘した。 彼女は全身または現在の眼科薬の使用を持っていませんでした。 彼女の家族歴は否定的でした。 彼女はタバコ、アルコール、違法薬物の使用を拒否した。 イブプロフェンにアレルギーがあった
検査
患者はわずかに太りすぎで、明らかな苦痛はなかった。 BCVAは20/200+1ODと20/200+1OSでした。 眼圧は正常範囲内であった。 瞳孔は4mm ODおよび2.5mm OSであり、異所性の量は明暗の両方で同等であった。 緩慢な反応瞳孔と相対求心性瞳孔欠損(APD)OD,および正常に円形で反応性瞳孔OSを有していた。 明るさの感覚ODはOSの40パーセントであり、彼女は赤い不飽和化ODを報告しました。 彼女は石原色のプレートODを見ることができませんでしたが、彼女は正しく八つのプレートOSの六つを識別しました。 眼球運動に痛みはなかった。
細隙灯検査ODは、びまん性、微細角膜析出物および3+前房細胞を伴うびまん性結膜注入に対して有意であった。 虹彩は瞳孔縁に沿って線維性鎖を発達させていたが,水晶体は透明であった。 前セグメントO sは以前の炎症の証拠なしに目立たなかった。
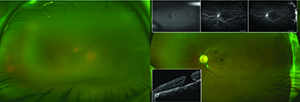
拡張試験ODは、時には塊で、重い硝子体細胞に二次かすんでビューを明らかにしたが、視神経は、ピンクのシャープでよく灌流登場しました。 黄斑は著しく平坦であり,血管は灌流していたが,周辺部を適切に視覚化することはできなかった。 左眼には硝子体細胞はなく,硝子体内に線維束が伸びている通常の視神経頭と慢性のように見える全厚黄斑孔を有していた。 血管OSは軽度に減衰し、網膜線維症の周囲の連続したバンドの遠くに見えた(図1)。
診断、ワークアップ、治療
このブドウ膜炎は、広範な鑑別診断と自己免疫および感染性血清学の収集を含んでいた(ボックス、17ページ)。 右眼のb-スキャン超音波検査では硝子体混濁と全象限で平らな網膜プロファイルを示した。 フルオレセイン血管造影では,メディア不透明性のために右眼では品質が悪いが,下側側静脈アーケードからの進行性の漏出なしに末梢染色を示し,左眼では遠側頭および鼻毛細血管灌流が減少し,線維性稜線の進行性染色が一時的に減少した。 光コヒーレンス断層撮影(OCT)は、メディアの不透明度のために影響を受けた眼の画像をキャプチャすることができませんでしたが、左眼に網膜上膜を有する第4段階の全厚黄斑孔を確認しました(図2)。
プレドニゾロンq1hとアトロピンの局所投与を開始し、synechiaを予防し、光恐怖症を治療しました。 翌日には帰国することになったが、2日後に帰国した。
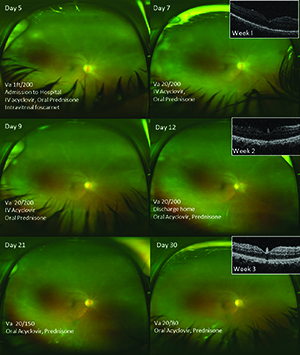
二度目の訪問では、彼女の視力は安定していたが、前細胞は1+に減少し、持続的でびまん性の細かい角質沈殿物があった。 拡張検査では,下側および側頭周辺に小さな末梢白斑が認められ,トキソプラズマ症またはサルコイドーシスが肉芽腫性の病因として考えられることが示唆された。 以前に収集された差動の完全な血球数は、軽度の小球性貧血を除いて正常であった(後に働いて月経過多によるものと考えられた)。 ツベルクリンPPD,血清RPR,トレポネマル抗体は陰性で,胸部x線は正常であった。
我々は可能なウイルス病因とステロイド療法のみで治療のリスクを議論した後、我々はアシクロビル800mg POを毎日五回処方し、経口プレドニゾン(1mg/kg)を毎日24時間後に開始し、残りの検査結果を待っている間に密接に続いた。 三日後のフォローアップでは、ANA(1:80斑点)およびHSV-2IgGは有意に上昇したが、ライム、VZV IgM、HSV IgMおよびHSV-1IgGを含む他のすべての血清学は正常であった。
VZV血清を注文しましたが結果は遅れました 検査結果に基づくヘルペス病因の疑いが高まっていた。 改善された眼底の眺めは永久に減らされた視野で起因した仲間の目の本当らしい類似したが解決されたでき事のより明らかな網膜の白くなるこ 我々は、静脈内アシクロビルのために彼女を入院し、毎日40mgの経口プレドニゾンを継続しました。 また,foscarnetの硝子体内注射を施行した。
入院当日に行われた前房穿刺のポリメラーゼ連鎖反応(PCR)は、単純ヘルペスウイルス-2(HSV-2)陽性であった。 我々は、右眼のHSV-2に二次的なブドウ膜炎と硝子体変性に二次的な慢性黄斑孔をもたらす左眼の互換性のある歴史を診断しました。
患者はIVアシクロビルの一週間のために病院に保管され、12日目に追加のフォスカルネット注射を受けました。 フォローアップには、定期的な50°および広視野眼底撮影、およびOCTイメージング(図2)が含まれていました。 彼女はフォローアップを続けているので、網膜壊死と網膜剥離の発症を監視することができます。
Discussion
Differential Diagnosis of Panuveitis
Infectious
Viral
• HSV-1, HSV-2, CMV, VZV
Bacterial
• M. tuberculosis, B. hensleae, T. palladium
Parasitic
• Toxoplasmosis
Autoimmune/Inflammatory
Systemic lupus erythematosus
Granulomatous polyangitis
Vogt-Koyanagi-Harada
Panuveitis has many potential etiologies. In the absence of medical risk factors for immune system compromise, one must maintain a broad differential throughout the workup.
ウイルス性ブドウ膜炎および関連する網膜炎は、特に未治療のまま放置すると壊滅的なことができます。 この提示は介在なしで解決したが、黄斑の穴および周辺網膜の線維症で起因した仲間の目の同じようなエピソードの患者の歴史を与えられて独特で
私たちの患者は症状の発症から約二週間後に提示されたため、彼女は印象的な肉芽腫性汎ぶどう膜炎を発症していました。 ここでは、急性網膜壊死(ARN)ではなく、ウイルス性汎ぶどう膜炎としてこれを記述することを好む。
しかし、これらの実体はスペクトル上に存在する可能性が高い。
ARNの標準的な診断基準には、末梢網膜壊死の複数の病巣、治療なしの急速な進行、周方向の広がり、顕著な炎症を伴う閉塞性動脈脈管症、およびおそらく視神経障害および痛みを伴う強膜炎が含まれる。1
私たちの患者は、前房および硝子体の有意な炎症のために完全に理解することができなかった可能性が高い前周方向の広がりと網膜白化のいく 硝子体炎がクリアされると、細動脈被覆は明らかであった。
この患者はまた、ARNに特徴的な他の所見を示した:APD、明るさの感覚の低下、赤色の不飽和化。 2週間前から症状はあったが,治療開始のおかげで急速な網膜症の進行は認められなかった。

Olmos博士は、南カリフォルニア大学眼科研究所の助教授であり、ロサンゼルスのUSCのケック医学部の硝子網膜フェローシップ
Drs.BrowneとDoはUSC Eye Institute/Los Angeles County+USCプログラムの眼科居住者です。 Rodger博士は、USC Eye Instituteの硝子体網膜手術の研究者であり、Ronald G.Michelsの研究員です。
HSV、VZVおよびCMVに対する眼内液のPCR評価は、ウイルス性ブドウ膜炎および実際にはARNを診断する能力を高めたが、炎症の欠如も後者を区別するのに役立った可能性がある。 歴史的に、ARNはVZV感染症と関連しています。 しかし、HSV-2は私たちのような若い患者ではより高い発生率で発生し、VZVは高齢患者ではより顕著である。2
ぶどう膜炎のプロセスは、ターゲットを絞った治療が必要です。 感染病因では、早期の全身免疫抑制療法は、特に結核、梅毒またはウイルス実体において、感染を加速させることができる。 安全なアプローチは近いフォローアップと実験室試験を始めている間前房の発火のための項目副腎皮質ホルモンを始めることを含みます。
臨床的疑いが高く、ウイルス病因が確認された場合、全身性および通常は硝子体内抗ウイルス剤からなる迅速な標的治療が行われるべきである。 全身のステロイドはその後すぐに続くかもしれません。 HSV-2panuveitisの処置の作戦はARNから採用されました。
抗ヘルペス薬には、アシクロビルのような古い薬剤とvalacyclovirのような新しい薬剤が含まれます。 経口アシクロビルはバラシクロビルよりも全身の生物学的利用能が低いため、ARNに対するアシクロビルの投与は頻繁に五-10日IVであり、バラシクロビルのような高生物学的利用能の経口剤が利用可能になる前に確立された練習である。3硝子体内および全身抗ウイルス療法の併用は、全身療法単独よりも優れた視覚的転帰と関連している。4,5患者が抗ウイルス療法を開始した後でさえ、多剤耐性がヘルペスウイルスの間に存在することが知られているので、継続的な緊密なフォローアップ6
結論
ブドウ膜炎の効果的な管理は、間違った治療が病気を進行させる可能性があるため、病因の迅速かつ正確な同定を必要とする。 鑑別診断は広範でなければならず、特に免疫担当患者において、感染性および自己免疫病因を含む。 眼内液分析は診断を非常に容易にしますが、決定的な結果を得るためにいくつかの時間を必要とするかもしれません。 評価の初期段階では、免疫状態および危険因子に特に注意を払って、臨床的文脈および検査が管理を導くべきである。 RS
2. ヴァンゲルダー RN、ウィリグJL、ホランドJN、カプランHJ。 若年患者における急性網膜壊死症候群の原因としての単純ヘルペスウイルス2型。 眼科… 2001;108:869–876.
3. Taylor SR Hamilton R,Cooper CY,et al. 急性網膜壊死の治療におけるバラシクロビル。 BMCのOphthalmol。 2012;12:48.
4. フラクセルCJ、Yeh S、Lauer AJ。 急性網膜壊死症候群の管理における全身および硝子体内抗ウイルス療法の組み合わせ(アメリカ眼科学会論文)。 トランス-アム-オーソルモールSoc. 2013;111:133-144.
5. Yeh S,Suhler EP,Smith JR,et al. 急性網膜壊死症候群の管理における全身および硝子体内抗ウイルス療法の組み合わせ。 眼科-眼科-眼科-眼科-眼科-眼科-眼科-眼科-眼科-眼科 2014;45:399-407.
6. Dokey AT,Haug SJ,McDonald HR,et al. 免疫担当思春期における多剤耐性ヘルペスシンプルウイルス2に対するガイアナの急性網膜壊死兵役。 2014年8月、260-264頁。